Calculadora de IGM
La fórmula del GMI es:
GMI=3,31+0,02392×AG
Donde AG es la glucosa media derivada de los datos del CGM en mg/dL.
El objetivo para el GMI es el mismo que para la A1C. El objetivo para la mayoría de los adultos con diabetes es inferior al 7%.
- Normal: por debajo del 5,7%.
- Prediabetes: entre el 5,7% y el 6,5%.
- Diabetes - 6,5% y más
Cómo utilizar el indicador de gestión de la glucosa GMI (con calculadora) para la diabetes
La MCG puede ayudar a las personas con diabetes a controlar mejor su glucemia, evitar los altibajos y ver los efectos de la comida, el ejercicio y la medicación en sus niveles de glucosa.
Milos Pokimica
Escrito por: Milos Pokimica el 10 de octubre de 2023
Revisado Médicamente Por: Dr. Xiùying Wáng, M.D.
Actualizado el 12 de octubre de 2023| IMG calculado para diversas concentraciones medias de glucosa derivadas del CGM. | |
|---|---|
| Glucosa media derivada del MCG (mg/dL) | GMI (%)* |
| 100 | 5.7 |
| 125 | 6.3 |
| 150 | 6.9 |
| 175 | 7.5 |
| 200 | 8.1 |
| 225 | 8.7 |
| 250 | 9.3 |
| 275 | 9.9 |
| 300 | 10.5 |
| 350 | 11.7 |
| Glucosa media medida con MCG (mmol/L) | GMI (mmol/mol)† |
| 5 | 36.2 |
| 6 | 40.9 |
| 7 | 45.7 |
| 8 | 50.4 |
| 9 | 55.1 |
| 10 | 59.8 |
| 12 | 69.2 |
| 14 | 78.6 |
| 16 | 88.0 |
| 18 | 97.4 |
†GMI (mmol/mol) = 12,71 + 4,70587 × [glucosa media en mmol/L]. Adaptado por (Bergenstal et al., 2018).
Cómo Controlar el Azúcar en la Sangre con las Nuevas Tecnologías.
Si padece diabetes tipo 1, sabe lo importante que es mantener controlados los niveles de azúcar en sangre. También sabe lo difícil que puede ser hacerlo. Tienes que medirte la glucemia con regularidad, ajustar las dosis de insulina y equilibrar la alimentación, el ejercicio y otros factores.
Pero, ¿y si existiera una forma mejor de controlar los niveles de azúcar en sangre? ¿Un método que le proporcionara más información, más información y más comodidad? ¿Un método que pudiera ayudarle a mejorar el control de su diabetes y reducir el riesgo de complicaciones?
De eso trata este artículo. Te hablaremos de dos nuevas tecnologías que pueden ayudarte a controlar mejor tus niveles de azúcar en sangre: la monitorización continua de la glucosa (MCG) y la monitorización flash de la glucosa (FGM).
Los MCG y los MGF son dispositivos que pueden mostrarle su nivel actual, así como tendencias, patrones y alertas. También pueden calcular una estimación de su HbA1c, que es un análisis de sangre que mide su nivel medio de azúcar en sangre en los últimos 2 o 3 meses.
El MCG es un dispositivo que mide sus niveles de glucosa cada pocos minutos mediante un sensor insertado bajo la piel. Es un sistema que realiza un seguimiento de su nivel de azúcar en sangre cada pocos minutos a lo largo del día y de la noche. Puede mostrarle cómo cambia su glucemia a lo largo del tiempo, cómo le afectan los distintos factores y cómo evitar los altibajos.
El MCG puede ayudarle a seguir sus tendencias y patrones de glucosa, y alertarle cuando sus niveles de glucosa son demasiado altos o demasiado bajos.
La MCG puede ayudar a las personas con diabetes a controlar mejor su glucemia, evitar los altibajos y ver los efectos de la comida, el ejercicio y la medicación en sus niveles de glucosa.
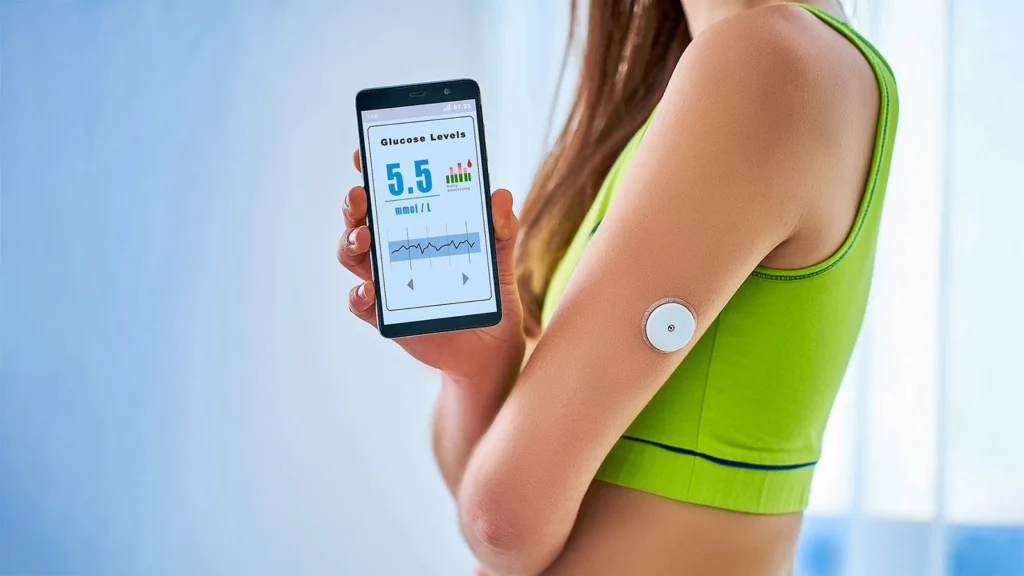
Un sistema de MCG consta de tres partes principales: un sensor, un transmisor y un receptor. El sensor es un pequeño dispositivo que se inserta bajo la piel, normalmente en el abdomen o el brazo, y mide el nivel de glucosa en el líquido intersticial (el líquido que rodea las células del cuerpo). El transmisor se conecta al sensor y envía los datos de glucosa de forma inalámbrica al receptor. El receptor puede ser un dispositivo específico, una aplicación para smartphone o un reloj inteligente que muestra las lecturas de glucosa, las tendencias y las alertas.
Existen distintos tipos de sistemas de MCG, pero el más común es el denominado MCG en tiempo real (rtCGM). Esto significa que puedes ver tus niveles de glucosa en cualquier momento en la pantalla, y también puedes configurar alarmas para que te avisen cuando tus niveles sean demasiado altos o demasiado bajos.
El RtCGM puede ayudarle a tomar mejores decisiones sobre el control de su diabetes, como cuándo comer, cuánto comer, cuándo tomar la medicación o la insulina y cómo ajustar las dosis.
El MCG también puede calcular una cifra denominada IMG, que significa indicador de gestión de la glucosa. Es similar a la HbA1c, pero se basa en su nivel medio de azúcar en sangre a corto plazo, en lugar de en su exposición a largo plazo (Gómez-Peralta, et al., 2021). Utiliza las mismas unidades que la HbA1c (% o mmol/mol), pero puede ser diferente de ésta.
¿Por qué es importante? Porque a veces la HbA1c y el GMI pueden no coincidir. Pueden mostrar resultados diferentes para la misma persona y el mismo nivel de azúcar en sangre. Esto puede resultar confuso y engañoso para usted y su profesional sanitario. También puede afectar a sus decisiones de tratamiento y a sus resultados.
Parámetros Para el Control de la Glucemia.
Algunos expertos recomiendan utilizar otros parámetros que pueden utilizar más información de los datos de su CGM. El CGM puede proporcionar estas mediciones. Estos parámetros incluyen (Pleus y otros, 2021):
- Tiempo en rango (TiR): El porcentaje de tiempo que su glucemia está dentro de un intervalo objetivo, normalmente entre 70 y 180 mg/dL. Refleja la eficacia del tratamiento para mantener la glucemia estable y evitar los valores extremos.
- Tiempo por debajo del intervalo (TbR): El porcentaje de tiempo que su glucemia está por debajo de un determinado umbral, normalmente 70 mg/dL o 54 mg/dL. Esto indica la frecuencia con la que experimenta hipoglucemia, que puede ser peligrosa y desagradable.
- Tiempo por encima del intervalo (TaR): El porcentaje de tiempo que su glucemia está por encima de un determinado umbral, normalmente 180 mg/dL o 250 mg/dL. Indica la frecuencia con la que experimenta hiperglucemia, que puede dañar sus órganos y aumentar el riesgo de complicaciones.
- Indicador de gestión de la glucosa (GMI): Un número que estima su HbA1c basándose en los datos de su CGM. Puede ayudarle a seguir su evolución y a comparar sus resultados con los de otras pruebas.
- Coeficiente de variación (CV): Un número que mide cuánto varía su glucemia en torno a la media. Refleja lo constantes o variables que son sus niveles de glucemia.
Estos parámetros pueden ayudarle a comprender mejor su control glucémico que la HbA1c por sí sola. También pueden ayudarle a fijar objetivos, ajustar su tratamiento y mejorar sus resultados.
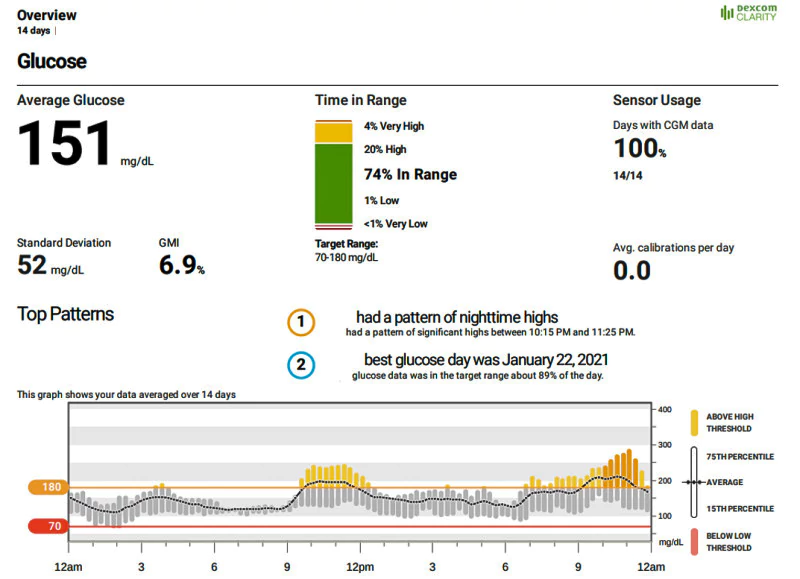
De: The Management of Type 1 Diabetes
¿Cuál es la Precisión de la MCG en Comparación con las Pruebas con Punción Dactilar?
Tanto la MCG como la prueba del pinchazo en el dedo son métodos para medir los niveles de glucosa, pero tienen fuentes y precisión diferentes. La MCG mide la glucosa en el líquido intersticial, que es el líquido que rodea a las células del organismo, mientras que el pinchazo en el dedo mide la glucosa en la sangre. Los niveles de glucosa intersticial se retrasan una media de 9 minutos respecto a los niveles de glucosa en sangre, por lo que la MCG y el pinchazo en el dedo pueden mostrar lecturas diferentes, especialmente cuando los niveles de glucosa cambian rápidamente.
La exactitud de la MCG y de las pruebas de punción digital se mide por la diferencia media absoluta relativa (DMA), que es el porcentaje medio de error en comparación con el nivel de glucosa medido en el laboratorio. Cuanto menor sea la MARD, más preciso será el dispositivo. La MARD típica de los MCG disponibles en el mercado oscila entre el 9% y el 15%, mientras que la MARD típica de los medidores de punción digital disponibles en el mercado oscila entre el 5% y el 10%. Esto significa que los medidores de punción digital suelen ser más precisos que los CGM, pero ambos tienen un margen de error.
Por lo tanto, la MCG y la punción digital no deben utilizarse indistintamente, sino como herramientas complementarias para controlar los niveles de glucosa. La MCG puede proporcionar datos continuos y en tiempo real, tendencias y alertas, mientras que la prueba de la yema del dedo puede proporcionar lecturas más precisas y fiables. Siempre debe confirmar la lectura de su MCG con una prueba de punción antes de realizar cualquier cambio en su plan de tratamiento de la diabetes. También debe consultar a su profesional sanitario antes de iniciar o modificar su plan de tratamiento de la diabetes basándose en los datos de la MCG o de la tira reactiva.
¿Medidor de Glucosa en Sangre Frente a Medidor de Varilla?
¿Cómo se comparan la MCG y la MGF con el método tradicional de automonitorización de la glucemia (SMBG) mediante un medidor de varilla? ¿Y cómo afectan a los resultados de la diabetes, como la HbA1c, la hipoglucemia, la calidad de vida y la satisfacción con el tratamiento?
He aquí las principales conclusiones de esta revisión (Dicembrini et al., 2021):
- La MCG puede reducir la HbA1c entre un 0,2% y un 0,3% en comparación con la SMBG. También puede reducir a la mitad el riesgo de hipoglucemia grave.
- La MCG puede mejorar la calidad de vida y la satisfacción con el tratamiento, pero no todos los estudios midieron o informaron de estos resultados.
- La MGF puede reducir sus episodios de hipoglucemia leve y aumentar su satisfacción con el tratamiento, pero es posible que no reduzca su HbA1c de forma significativa.
- La MCG combinada con una bomba de insulina puede reducir la HbA1c alrededor de un 0,5% en comparación con la MCG combinada con múltiples inyecciones diarias.
- La MCG combinada con un sistema automatizado puede reducir la HbA1c en torno a un 0,2% en comparación con la SMBG combinada con una bomba de insulina, pero sólo dos estudios lo han probado hasta ahora.
Estos resultados sugieren que la MCG y la MGF son herramientas útiles que pueden ayudar a controlar los niveles de azúcar en sangre mejor que la SMBG. Sin embargo, no son perfectas. Es posible que no coincidan con la prueba de HbA1c ni entre sí. También pueden tener algunas limitaciones, como el coste, la precisión o la facilidad de uso.
Por lo tanto, debe consultar siempre a su profesional sanitario antes de utilizar el MCG o el MGF. También debe seguir su plan de tratamiento, controlar sus niveles de azúcar en sangre con regularidad y tomar decisiones saludables sobre su estilo de vida. El MCG y el MGF pueden ayudarle a conseguirlo, pero es usted quien debe hacer que funcione.
¿Cuál es la Precisión del GMI en Comparación con la A1C?
La HbA1c es una medida común de su nivel medio de glucosa en sangre durante los últimos 2 o 3 meses. Es útil para controlar la glucemia a largo plazo y el riesgo de complicaciones. Sin embargo, la HbA1c no lo dice todo. No le indica en qué medida fluctúa su glucemia a lo largo del día, ni con qué frecuencia experimenta niveles bajos o altos de glucosa en sangre. Estos aspectos también son importantes para su salud y bienestar.
GMI calcula su nivel de A1C basándose en los datos de su CGM, pero no siempre coincide con el A1C medido en el laboratorio.
Esto se debe a que son muchos los factores que pueden afectar a la precisión de las mediciones tanto de CGM como de A1C, como el tipo y la calidad del dispositivo CGM, la frecuencia y duración de la calibración y los cambios de sensor, la presencia de variantes de hemoglobina o condiciones que afecten a la vida útil de los glóbulos rojos, la variabilidad y distribución de los niveles de glucosa a lo largo del tiempo y el desfase temporal entre los niveles de glucosa en el líquido intersticial y en la sangre.
La diferencia entre el GMI y la A1C varía mucho de un individuo a otro. El estudio que revisó este tema encontró que (Bergenstal et al., 2018):
- Sólo el 11% de las personas mostraron una diferencia inferior a 0,1 puntos porcentuales entre su A1C y su IMG. Esto significa que si su IMG era del 7,0%, su A1C se situaba entre el 6,9-7,1%.
- El 50% de las personas presentaban diferencias de 0,5 puntos porcentuales o menos. Esto significa que si el IMG era del 7%, la A1C real oscilaba entre el 6,5% y el 7,5%.
- El 22% de las personas presentaba una diferencia de 1 punto porcentual o superior. Esto significa que si el IMG era del 7%, la A1C real podía ser tan baja como el 6% o tan alta como el 8%.
El estudio también descubrió que las diferencias entre la A1C y el GMI eran en gran medida negativas en las personas con niveles más bajos de A1C, lo que significa que el GMI tendía a sobrestimar la A1C en este grupo.
Por lo tanto, la GMI no debe utilizarse para diagnosticar o tratar la diabetes, sino como una herramienta educativa para ayudarle a comprender cómo su control de la glucosa afecta a su nivel de A1C. Debe consultar siempre a su médico antes de realizar cambios en su plan de tratamiento de la diabetes basándose en los datos del GMI o del CGM.
Explicar la GMI a las personas con diabetes (Bergenstal et al., 2018).
| El GMI le indica cuál puede ser su nivel aproximado de A1C, basándose en el nivel medio de glucosa de las lecturas de su CGM durante 14 días o más. | |
| - El GMI le proporciona el nivel de A1C que se esperaría normalmente de un gran número de individuos con diabetes que tienen el mismo nivel medio de glucosa en el CGM que usted. - Sin embargo, su A1C de laboratorio puede ser similar, superior o inferior a su GMI. Su GMI se calcula a partir de su glucosa media en el CGM, que mide la glucosa en el líquido intersticial (bajo la piel) cada 1-5 min. ○ La A1C de laboratorio es una medida de la cantidad de glucosa que se ha unido a la hemoglobina de sus glóbulos rojos a lo largo de la vida de cada glóbulo rojo, ∼120 días. ○ Los glóbulos rojos de cada persona pueden vivir un número de días ligeramente diferente, y puede haber diferencias en los factores que afectan a la forma en que la glucosa se adhiere a sus glóbulos rojos. Por lo tanto, no es de esperar que personas con la misma glucosa media o el mismo GMI calculado tengan el mismo valor de A1C en el laboratorio. ○ También existen ciertas afecciones médicas que afectan a la vida útil de los glóbulos rojos y que pueden explicar las diferencias entre el GMI y la A1C de laboratorio, como las hemoglobinopatías y la anemia hemolítica. | |
| Esto es lo que puede significar tener una diferencia en la A1C medida en laboratorio y en el GMI: | |
| A1C de laboratorio frente a GMI | |
| 8,0% frente a 7,8% | La A1C medida a partir de un análisis de sangre que es similar a su GMI significa que su nivel medio de glucosa en el CGM es aproximadamente el que se predeciría a partir de la A1C medida. (Basado en la media de los valores de muchas otras personas). |
| 8,0% frente a 7,2% | Una A1C medida a partir de un análisis de sangre que sea superior a su GMI significa que su nivel medio de glucosa en el CGM es inferior al que se podría predecir a partir de la A1C medida. (Basado en la media de los valores de muchas otras personas). |
| 7,2% frente a 8,0% | Una A1C medida a partir de un análisis de sangre que sea inferior a su GMI significa que su nivel medio de glucosa en el CGM es superior al que se podría predecir a partir de la A1C medida. (Basado en la media de los valores de muchas otras personas). |
¿Cuáles son las Ventajas de Utilizar Tanto los Datos de la A1C como los de la MCG?
Los datos de la A1C y de la MCG pueden proporcionar información diferente sobre sus niveles de azúcar en sangre. La A1C le indica su media a largo plazo, mientras que los datos de la MCG le indican sus variaciones a corto plazo. La A1C refleja su control general de la diabetes, mientras que los datos de la MCG revelan sus patrones y tendencias diarios.
Al utilizar tanto los datos de la A1C como los del CGM, puede obtener una imagen más completa de sus niveles de azúcar en sangre. También puede establecer objetivos más realistas y personalizados para el control de su diabetes. Por ejemplo, puede discutir con su médico un objetivo de A1C y un intervalo objetivo para sus niveles de azúcar en sangre basándose en los datos de su MCG.
Utilizar tanto los datos de la A1C como los de la MCG también puede ayudarle a tomar mejores decisiones sobre su tratamiento de la diabetes. Por ejemplo, puede ajustar su medicación o estilo de vida basándose en los comentarios y alertas de su MCG. También puede identificar y abordar cualquier problema o patrón que pueda afectar a sus niveles de azúcar en sangre, como la hipoglucemia, la hiperglucemia o la variabilidad de la glucosa.
El uso de los datos de la A1C y la MCG también puede mejorar su calidad de vida y la satisfacción con el tratamiento. Por ejemplo, puede sentirse más seguro y capacitado para controlar su diabetes. También puede disfrutar de más flexibilidad y comodidad en sus actividades diarias.
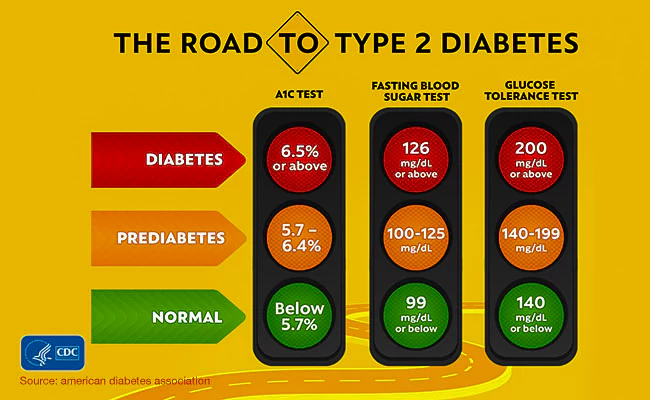
¿Se Puede Utilizar rtCGM para la Diabetes de Tipo 2?
RtCGM se utiliza principalmente en personas con diabetes de tipo 1 que necesitan inyectarse varias veces al día insulina o utilizar una bomba de insulina. Sin embargo, algunas personas con diabetes de tipo 2 también pueden beneficiarse del uso de rtCGM, especialmente si:
- Utilizar un tratamiento intensivo con insulina (más de tres inyecciones al día o una bomba de insulina).
- Tiene hipoglucemias frecuentes o graves (niveles bajos de azúcar en sangre) o desconocimiento de la hipoglucemia (no siente los síntomas de un nivel bajo de azúcar en sangre).
- Tienen un mal control glucémico (HbA1c elevada) a pesar de seguir su plan de tratamiento.
- Tener una alta variabilidad de la glucosa (grandes oscilaciones en los niveles de azúcar en sangre).
- Quieren mejorar su calidad de vida y sus habilidades de autogestión.
No todas las personas con diabetes de tipo 2 necesitan un rtCGM. A algunas personas les puede ir bien la automonitorización de la glucemia (SMBG) mediante un medidor de punción digital o un sistema de monitorización instantánea de la glucosa (FGM) que escanea un sensor en el brazo. Estos métodos son más baratos y menos invasivos que la rtCGM, pero no proporcionan datos continuos ni información en tiempo real.
Si está interesado en utilizar rtCGM para la diabetes tipo 2, debe hablar con su profesional sanitario sobre los pros y los contras, los costes y la cobertura, y la formación y el apoyo que necesitará.
¿Qué dice la Evidencia sobre rtCGM para la Diabetes Tipo 2?
Se han realizado varios estudios para evaluar la eficacia y seguridad de la rtCGM para la diabetes de tipo 2. La mayoría de estos estudios se centraron en personas que utilizan un tratamiento intensivo con insulina, ya que es más probable que se beneficien de la rtCGM.
Los resultados de estos estudios demostraron que la rtCGM puede ayudar a las personas con diabetes de tipo 2 (Jackson et al., 2021):
- Reducir su HbA1c entre un 0,3% y un 0,5% en comparación con SMBG o FGM.
- Reducir su tiempo en hiperglucemia (alto nivel de azúcar en sangre) entre 1 y 2 horas al día.
- Aumentar su tiempo en rango (70 a 180 mg/dL) entre 1 y 3 horas al día.
- Reducir su tiempo en hipoglucemia (bajo nivel de azúcar en sangre) entre 15 y 30 minutos al día.
- Mejorar su calidad de vida, satisfacción, confianza y bienestar.
- No experimenta efectos adversos graves ni problemas de seguridad relacionados con rtCGM.
Estos beneficios se observaron independientemente de la edad, el sexo, la duración de la diabetes, el nivel educativo o la HbA1c basal. Sin embargo, dependían de la frecuencia y duración del uso de rtCGM. Cuanto más a menudo y durante más tiempo se utilizaba el rtCGM, mejores eran los resultados.
Existen menos estudios sobre el uso de la rtCGM en personas con diabetes de tipo 2 que no utilizan insulina o utilizan un tratamiento menos intensivo con insulina. Las pruebas son limitadas y contradictorias, pero algunos estudios han sugerido que la rtCGM también puede ayudar a estas personas a mejorar su control glucémico y/o reducir su hipoglucemia. Se necesitan más investigaciones para confirmar estos hallazgos e identificar los mejores candidatos y estrategias para la rtCGM en esta población.
Sistemas de MCG Disponibles en el Mercado.
No todos los sistemas de MCG son iguales. Tienen características, precisión y rendimiento diferentes.
Esto significa que una misma persona que utilice distintos sistemas de MCG puede obtener resultados diferentes para los mismos parámetros (Pleus y otros, 2021). Por ejemplo, un sistema de MCG puede mostrar más tiempo en rango que otro, aunque los niveles de glucosa en sangre de la persona sean los mismos. Esto puede afectar a la forma de interpretar los datos y de ajustar la terapia.
Algunos de los sistemas de MCG más populares son:
- Dexcom G6: Se trata de un sistema flash de monitorización de glucosa que no requiere calibración con varilla y tiene una vida útil del sensor de 10 días. Puede enviar datos de glucosa en tiempo real y alertas a dispositivos compatibles a través de Bluetooth. También tiene una función llamada Dexcom Share que permite a los usuarios compartir sus datos de glucosa con hasta cinco seguidores.
- FreeStyle Libre 2: Se trata de otro sistema flash de monitorización de glucosa que no requiere calibración con varilla y tiene una vida útil del sensor de 14 días. También puede enviar datos de glucosa en tiempo real y alertas a dispositivos compatibles a través de Bluetooth. Sin embargo, a diferencia del Dexcom G6, los usuarios tienen que escanear el sensor con su dispositivo para obtener las lecturas de glucosa.
- Medtronic Guardian Connect: Se trata de un sistema de MCG tradicional que requiere la calibración de la varilla al menos dos veces al día y tiene una vida útil del sensor de 7 días. Puede enviar datos de glucosa en tiempo real y alertas a dispositivos compatibles a través de Bluetooth. También cuenta con una función llamada Sugar.IQ que utiliza inteligencia artificial para proporcionar información y orientación personalizadas.
- Eversense XL: se trata de un sistema implantable de MCG que requiere una pequeña intervención quirúrgica para insertar el sensor bajo la piel. El sensor dura hasta 180 días y puede recargarse de forma inalámbrica. Puede enviar datos de glucosa en tiempo real y alertas a dispositivos compatibles a través de Bluetooth. También tiene una función llamada Eversense Now que permite a los usuarios compartir sus datos de glucosa con hasta cinco seguidores.
Si utiliza un sistema de MCG para monitorizar su control glucémico, debe tener en cuenta que el tipo de sistema que utilice puede afectar a los parámetros que vea. Diferentes sistemas pueden dar resultados diferentes para la misma persona y los mismos niveles de glucosa en sangre.
Esto no significa que un sistema sea mejor que otro. Sólo significa que debe tener cuidado al comparar los resultados de distintos sistemas o al cambiar de un sistema a otro. También debe consultar con su profesional sanitario antes de realizar cambios en su terapia basándose en estos parámetros.
Preguntas Frecuentes
Referencias:
- Yari, Z., Behrouz, V., Zand, H., & Pourvali, K. (2020). New Insight into Diabetes Management: From Glycemic Index to Dietary Insulin Index. Revisiones actuales de la diabetes, 16(4), 293-300. https://doi.org/10.2174/1573399815666190614122626
- Gomez-Peralta, F., Choudhary, P., Cosson, E., Irace, C., Rami-Merhar, B., & Seibold, A. (2022). Comprensión de las implicaciones clínicas de las diferencias entre el indicador de gestión de la glucosa y la hemoglobina glucosilada. Diabetes, obesidad y metabolismo, 24(4), 599-608. https://doi.org/10.1111/dom.14638
- Dicembrini, I., Cosentino, C., Monami, M., Mannucci, E., & Pala, L. (2021). Effects of real-time continuous glucose monitoring in type 1 diabetes: a meta-analysis of randomized controlled trials. Acta diabetologica, 58(4), 401-410. https://doi.org/10.1007/s00592-020-01589-3
- Bergenstal, R. M., Beck, R. W., Close, K. L., Grunberger, G., Sacks, D. B., Kowalski, A., Brown, A. S., Heinemann, L., Aleppo, G., Ryan, D. B., Riddlesworth, T. D., & Cefalu, W. T. (2018). Indicador de gestión de la glucosa (GMI): Un nuevo término para estimar la A1C a partir de la monitorización continua de la glucosa. Atención a la diabetes, 41(11), 2275-2280. https://doi.org/10.2337/dc18-1581
- Jackson, M. A., Ahmann, A., & Shah, V. N. (2021). Type 2 Diabetes and the Use of Real-Time Continuous Glucose Monitoring. Tecnología y terapéutica de la diabetes, 23(S1), S27-S34. https://doi.org/10.1089/dia.2021.0007
- Pleus, S., Kamecke, U., Waldenmaier, D., Link, M., Zschornack, E., Jendrike, N., Haug, C., & Freckmann, G. (2021). Time in Specific Glucose Ranges, Glucose Management Indicator, and Glycemic Variability: Impact of Continuous Glucose Monitoring (CGM) System Model and Sensor on CGM Metrics. Revista de ciencia y tecnología de la diabetes, 15(5), 1104-1110. https://doi.org/10.1177/1932296820931825
Contenidos Relacionados
¿Tienes alguna duda acerca de la nutrición y la salud?
Me encantaría saber de usted y responderlas en mi próxima publicación. Agradezco sus aportes y opiniones y espero tener noticias suyas pronto. También te invito a síguenos en Facebook, Instagram y Pinterest para más contenidos sobre dieta, nutrición y salud. Puedes dejar un comentario allí y conectar con otros entusiastas de la salud, compartir tus consejos y experiencias, y recibir apoyo y ánimo de nuestro equipo y nuestra comunidad.
Espero que este post le haya resultado informativo y ameno y que esté preparado para aplicar los conocimientos adquiridos. Si le ha resultado útil, por favor compártelo con tus amigos y familiares que también podrían beneficiarse de ella. Nunca se sabe quién puede necesitar orientación y apoyo en su camino hacia la salud.
- También Te Puede Interesar -

Aprenda Sobre Nutricion
Milos Pokimica es doctor en medicina natural, nutricionista clínico, escritor sobre salud médica y nutrición y asesor en ciencias de la nutrición. Autor de la serie de libros Go Vegan? Revisión de la Ciencia, también dirige el sitio web sobre salud natural GoVeganWay.com.
Descargo De Responsabilidad Médica
GoVeganWay.com le ofrece reseñas de las últimas investigaciones relacionadas con la nutrición y la salud. La información proporcionada representa la opinión personal del autor y no pretende ni implica sustituir el asesoramiento, diagnóstico o tratamiento médico profesional. La información proporcionada tiene fines informativos únicamente y no pretende sustituir la consulta, el diagnóstico y/o el tratamiento médico de un médico o proveedor de atención médica calificado.NUNCA ignore el CONSEJO MÉDICO PROFESIONAL O RETRASAR la BÚSQUEDA de TRATAMIENTO MÉDICO a CAUSA DE ALGO QUE HAYA LEÍDO EN O accesibles a TRAVÉS de GoVeganWay.com
NUNCA APLICAR CUALQUIER cambio de ESTILO de vida O CAMBIOS EN su totalidad COMO UNA CONSECUENCIA DE ALGO QUE HA LEÍDO EN GoVeganWay.com ANTES de CONSULTAR con LICENCIA PROFESIONAL MÉDICO.
En el caso de una emergencia médica, llame a un médico o al 911 inmediatamente. GoVeganWay.com no se recomienda ni aprueba ninguna de los grupos, las organizaciones, las pruebas, los médicos, productos, procedimientos, opiniones u otra información que pueda ser mencionado en el interior.
Selecciones del Editor -
Milos Pokimica es doctor en medicina natural, nutricionista clínico, escritor sobre salud médica y nutrición y asesor en ciencias de la nutrición. Autor de la serie de libros Go Vegan? Revisión de la Ciencia, también dirige el sitio web sobre salud natural GoVeganWay.com.
Últimos Artículos -
Mensajes Aleatorios -
Puestos Destacados -